Содержание
Пиковое проявление сердечной недостаточности, сопровождающееся резким ослаблением сократительной способности миокарда, называют кардиогенным шоком. Патология имеет неблагоприятный прогноз: более 45% клинических случаев заканчиваются летальным исходом. Именно поэтому она требует своевременного и качественного лечения под контролем реаниматолога, кардиолога и сосудистого хирурга.
Причины возникновения
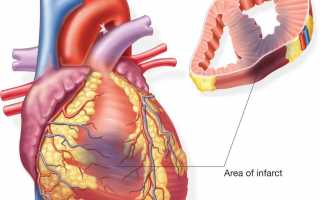
В 85% клинических случаев причиной кардиогенного шока становится инфаркт миокарда, сопровождающийся выводом из сократительного процесса 45−50% объёма сердца. Помимо этого, патология может развиваться на фоне:
- инфекционного воспаления сердечной мышцы, спровоцированного пневмококком, стафилококком, вирусами Коксаки или герпеса;
- разрыва миокарда;
- массивной тромбоэмболии лёгочного ствола;
- отравления клонидином, сердечными гликозидами, инсектицидными средствами, фосфорорганическими соединениями, резерпином или иными кардиотоксическими ядами;
- нарушения целостности межжелудочковой перегородки;
- тампонады сердца, обусловленной травмой грудины, расслоением аорты, развитием гемоперикарда или перикардита;
- дисфункции папиллярных мышц;
- нарушений ритма сердцебиения;
- сердечных блокад.
Факторами, способствующими возникновению шока, являются гипертонические кризы, атеросклероз, сахарный диабет и повышенные физические нагрузки у лиц, страдающих кардиологическими заболеваниями. Риск развития патологии повышается у пожилых мужчин и женщин.
Патогенез кардиогенного шока обуславливается внезапным снижением сократительных способностей левого желудочка, резким спадом артериального давления и замедлением кровотока в тканях. Уменьшение объёма крови, циркулирующей по сосудам, приводит к запуску компенсаторных реакций. Организм направляет все свои резервы на поддержание работоспособности жизненно важных органов — мозга и сердца. При этом все остальные структуры (кожные покровы, скелетные мышцы и прочее) сталкиваются с проблемой кислородного дефицита.
Произошедшие изменения приводят к спазму периферических сосудов, активизации нейроэндокринных систем, смещению кислотно-щелочного баланса в сторону уменьшения pH, задержке воды и натрия в организме. У пациентов нарушается работа печени, развивается анурия или олигурия (резкое уменьшение количества мочи, выделяемой почками), прогрессирует полиорганная недостаточность. Для поздних стадий развития патологического процесса характерна чрезмерная вазодилатация (снижение тонуса гладких мышц в стенках сосудов).
Классификация патологии
В основе классификации кардиогенных шоков лежат патогенетические факторы. Это связано с тем, что именно этиология заболевания играет ключевую роль при выборе терапевтической тактики (как на догоспитальном этапе, так и в стационарных условиях). Различают следующие разновидности патологии:
- рефлекторную, обусловленную приступом интенсивной боли при малом объёме поражения;
- истинную кардиогенную, являющуюся следствием острого инфаркта миокарда и сопровождающуюся формированием крупного очага некроза;
- ареактивную, имеющую множество сходств с истинной формой, но подверженную более сильному влиянию патогенетических факторов;
- аритмическую, являющуюся следствием нарушения сердечного ритма и проводимости.
Кроме этого, выделяют кардиогенный шок, развивающийся вследствие разрыва миокарда.
Клиническая картина
Первый симптом кардиогенного шока — интенсивная сдавливающая боль за грудиной, отдающая в нижнюю челюсть, левую руку или лопатку. Помимо этого, признаками патологии являются:
- частичная или полная утрата способности к естественному дыханию;
- втягивание крыльев носа при вдохах;
- цианоз (синюшность слизистых оболочек и кожи);
- тревожность, сильный страх смерти;
- выделение из полости рта пены белого или розового цвета (при отекании лёгких);
- падение систолического давления ниже 85 мм рт. ст.;
- увеличение частоты сердечных сокращений до 110 ударов в минуту и более;
- снижение или полное отсутствие диуреза (выделения мочи);
- повышенная влажность кожных покровов;
- общая слабость.
Первоначально больной принимает вынужденную позу (сидя и наклонясь вперёд). В дальнейшем он теряет сознание, впадает в ступор или кому.
При отсутствии лечения кардиогенный шок осложняется гипоксией и общей интоксикацией организма. Клиника заболевания усиливается, у больного развивается выраженная церебральная и коронарная ишемия, формируются участки некроза в тканях внутренних органов, появляется мелкая красная сыпь, начинаются внутренние кровотечения. Массированные нарушения в работе организма приводят к летальному исходу.
Способы диагностики
Основными критериями для предварительной диагностики шока являются характерные жалобы пациента на боль в грудине, бледность или цианоз кожных покровов, потливость и дыхательную недостаточность. Для уточнения диагноза проводят:
- физикальное обследование, обнаруживающее падение уровня артериального давления, глухость сердечных тонов, выраженные хрипы в лёгких;
- электрокардиографию, позволяющую выявить характерные признаки инфаркта миокарда, нарушения проведения электрических импульсов между предсердиями и желудочками, экстрасистолии;
- лабораторные анализы, предоставляющие кардиологу или реаниматологу возможность оценить концентрацию электролитов, креатинина, сахара, тропонина и мочевины в биологическом материале, проанализировать степень активности печёночных ферментов.
В ходе диагностики состояние шока дифференцируют с расслоением аорты, вазовагальными реакциями, пароксизмальными тахикардиями, гиповолемией и электролитными нарушениями.
Методы лечения
Пациентов с признаками сердечной недостаточности и шока госпитализируют в кардиологический стационар. В состав бригады скорой помощи, выезжающей на такие вызовы, в обязательном порядке входит реаниматолог. На догоспитальной стадии неотложная помощь при кардиогенном шоке включает:
- оксигенотерапию;
- обеспечение периферического или центрального венозного доступа;
- тромболизис — восстановление кровотока в сосуде за счёт растворения кровяного сгустка при помощи фармацевтических препаратов.
В стационаре врачи продолжают лечение, начатое бригадой скорой медицинской помощи. Программа терапии включает:
- медикаментозную терапию, предусматривающую приём петлевых диуретиков, нитроглицерина, антиаритмических средств, кардиотоников, стероидных гормонов, норадреналина, наркотических анальгетиков;
- наружную электрическую кардиоверсию;
- искусственную вентиляцию лёгких;
- внутриаортальную баллонную контрапульсацию (механическое нагнетание крови в аорту в период диастолы при помощи специального насоса);
- вживление искусственного желудочка.
Уровень выживаемости существенно повышается при проведении хирургических вмешательств, направленных на восстановление кровотока в повреждённых коронарных сосудах (например, баллонной ангиопластики).
Профилактические меры
Основным методом профилактики шокового состояния является недопущение развития инфаркта миокарда, тромбоэмболии лёгочной артерии, миокардитов, выраженных аритмий и травм сердца. Помимо этого, в комплекс мер, направленных на снижение риска развития патологии, входят:
- соблюдение принципов здорового питания, обеспечение поступления в организм всех необходимых нутриентов;
- избегание стрессов и психоэмоциональных потрясений;
- отказ от курения, злоупотребления алкоголем;
- умеренные физические нагрузки;
- своевременное лечение кардиологических заболеваний и сахарного диабета;
- регулярное прохождение профилактических медицинских осмотров.
Предупреждение кардиогенного шока, развившегося как осложнение инфаркта миокарда, сводится к устранению болевого синдрома и коррекции нарушений сердечного ритма в условиях стационара.